食道がんとは
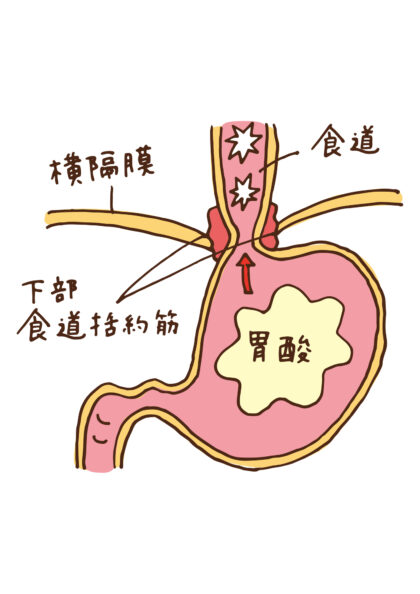 食べた物を胃へと運ぶ消化管の入り口が食道です。食道自体に消化機能はありませんが、食道壁の蠕動運動や粘液の分泌によって、食べ物を通過しやすくしています。また、下部食道括約筋により、胃からの逆流も防いでいます。
食べた物を胃へと運ぶ消化管の入り口が食道です。食道自体に消化機能はありませんが、食道壁の蠕動運動や粘液の分泌によって、食べ物を通過しやすくしています。また、下部食道括約筋により、胃からの逆流も防いでいます。
この食道にできるがんが「食道がん」です。食道がんの周りには重要な臓器(心臓や肺、気管支)や血管、リンパ管などがあるため、がんが進行すると近くにある臓器にも浸潤や、血管やリンパ管から転移したりする恐れがあります。
また、食道がんには扁平上皮がんと腺がんの二種類があります。扁平上皮がんは食道の本来の粘膜である扁平上皮から発生します。日本での食道がんの90%がこの扁平上皮がんです。
一方、腺がんは胃酸の逆流で起こる「逆流性食道炎」によって発症するケースが多いです。欧米では、食道がんの約50%以上がこの腺がんです。日本でも近年では、食生活の欧米化や肥満の影響を受けて、食道腺がんが増えています。食道がんは40代~70代にかけて増加傾向にあり、特に男性の罹患者数は女性の6倍も多いと報告されています。
発症する原因
 日本でよくみられる扁平上皮がんは、主に喫煙や飲酒が大きな原因とされています。特に少しお酒を飲んだだけで顔が赤くなる方が習慣的に飲酒を続けると、食道がんや咽頭がん、喉頭がんの危険性が高まります。これは、体内でアルコールから生成される発がん物質である「アセトアルデヒド」の分解が遅い体質によって、アセトアルデヒドが体内に溜まり続けてしまうためです。
日本でよくみられる扁平上皮がんは、主に喫煙や飲酒が大きな原因とされています。特に少しお酒を飲んだだけで顔が赤くなる方が習慣的に飲酒を続けると、食道がんや咽頭がん、喉頭がんの危険性が高まります。これは、体内でアルコールから生成される発がん物質である「アセトアルデヒド」の分解が遅い体質によって、アセトアルデヒドが体内に溜まり続けてしまうためです。
さらに、喫煙と飲酒両方の習慣がある方はさらに危険です。また、熱い物をよく飲む方も食道がん発症のリスク要因となります。
さらに、欧米でよくみられる腺がんは、逆流性食道炎によってバレット食道(食道粘膜の扁平上皮がただれることで、胃から連続的に伸びている円柱上皮へ置き換わってしまう疾患)へ移行すると、起こりやすくなります。
日本でも食生活の欧米化や肥満によって、逆流性食道炎をはじめ、炎症の症状がみられない非びらん性胃食道逆流症が増えています。しかし、近年では禁煙習慣が定着しつつあるため、腺がんの患者数が増えるのではないかと予測されています。
胃食道逆流症は、生活習慣の乱れによる肥満などで生じていることも多いため、減量などの生活習慣の改善が重要になります。
主な症状
 食道がんは他のがん疾患と同様、早期には自覚症状はありません。そのため胃カメラ検査で、偶然見つかるケースが多いです。食道がんが進むと、食べ物を飲み込む時に痛みや違和感(チクチクする、しみるなど)が起こります。がんがさらに大きくなると、のどの詰まりや声のかすれ、咳などが続き、さらに悪化すると体重減少などもきたすようになります。
食道がんは他のがん疾患と同様、早期には自覚症状はありません。そのため胃カメラ検査で、偶然見つかるケースが多いです。食道がんが進むと、食べ物を飲み込む時に痛みや違和感(チクチクする、しみるなど)が起こります。がんがさらに大きくなると、のどの詰まりや声のかすれ、咳などが続き、さらに悪化すると体重減少などもきたすようになります。
検査・診断
 当院院長は東京大学医学部附属病院の歴史上、早期食道がんに対して最も多くの内視鏡手術を実施指導してきた経歴を有します。食道がんの早期発見と、体への負担が少ない治療を信念として診療を継続してまいりました。当院では、最新の内視鏡システム「EVIS X1」を使うことで、早期の食道がんでも速やかに発見できます。「EVIS X1」は、オリンパス社製の最新モデルで、狭帯域光観察(NBI)モードで食道の色調を変えることで、従来モデルよりもがんの部分を発見する精度が高くなりました。
当院院長は東京大学医学部附属病院の歴史上、早期食道がんに対して最も多くの内視鏡手術を実施指導してきた経歴を有します。食道がんの早期発見と、体への負担が少ない治療を信念として診療を継続してまいりました。当院では、最新の内視鏡システム「EVIS X1」を使うことで、早期の食道がんでも速やかに発見できます。「EVIS X1」は、オリンパス社製の最新モデルで、狭帯域光観察(NBI)モードで食道の色調を変えることで、従来モデルよりもがんの部分を発見する精度が高くなりました。
当院の内視鏡検査は全て、日本消化器内視鏡学会から認定された専門医である医師が行います。多くの経験を積んだ医師が、正確で丁寧な検査を行います。
鎮静剤を使って検査を受けていただくことも可能ですので、安心してご相談ください。
主な治療法
食道がんは早期に発見できれば、身体への負担が少ない内視鏡治療で治すことができます。
しかし、進行すると、手術や放射線療法、化学療法が必要になります。
喫煙や飲酒、熱いものをよく飲む習慣、そしてバレット食道などを発症している方は、食道がんのリスクが高くなります。当てはまる方はぜひ、定期的に胃カメラ検査を受けるようにしましょう。
また、ピロリ菌に感染していない状態でも、食道腺がんになる可能性が高くなることが分かっています。ピロリ菌に感染していない方でも、定期的に胃カメラ検査を受けるようにしましょう。













